- Наука
- A
Младенцы под угрозой. Почему лекарства перестают действовать
Биолог Суркова предложила внедрять антибиотиковую опеку в больницах
Антибиотики работают все хуже и ситуация стремительно усугубляется, сообщает Всемирная организация здравоохранения. А новое исследование показывает: в опасности — самые маленькие дети. Как борются с угрозой и что для этого может сделать каждый — в материале .
Медицина отстает
"Устойчивость к противомикробным препаратам опережает достижения современной медицины", — признал глава ВОЗ Тедрос Адханом Гебрейесус, представляя новый доклад о распространении лекарственной устойчивости.
Авторы работы впервые исследовали эффективность 22 антибиотиков, применяемых против инфекций мочевыводящих путей, желудочно-кишечного тракта и кровотока, а также гонореи. Данные собраны из более чем сотни стран.
Оказалось, что каждая шестая бактериальная инфекция в мире (из тех, что подтверждены лабораторно) не поддается лечению антибиотиками. И ситуация ухудшается. С 2018 по 2023 год устойчивость к препаратам выросла у 40 процентов бактерий. Каждый год их доля увеличивается в среднем на 5-15 процентов.
По данным ВОЗ, хуже всего дела обстоят в Юго-Восточной Азии и Восточном Средиземноморье. Здесь антибиотики не работают против каждой третьей зарегистрированной инфекции. Даже в Африке не так плохо: там резистентность встречается в каждом пятом случае.
И опасность устойчивости к противомикробным препаратам (УПП) все чаще подстерегает людей с самого рождения.
УПП с роддома
Исследователи из Сиднея проанализировали почти 15 тысяч образцов крови, взятых у больных младенцев из пяти стран Юго-Восточной Азии, включая Индонезию и Филиппины. Выяснилось, что большинство инфекций вызвано бактериями, которые не поддаются лечению с помощью современных методов, рекомендованных ВОЗ.
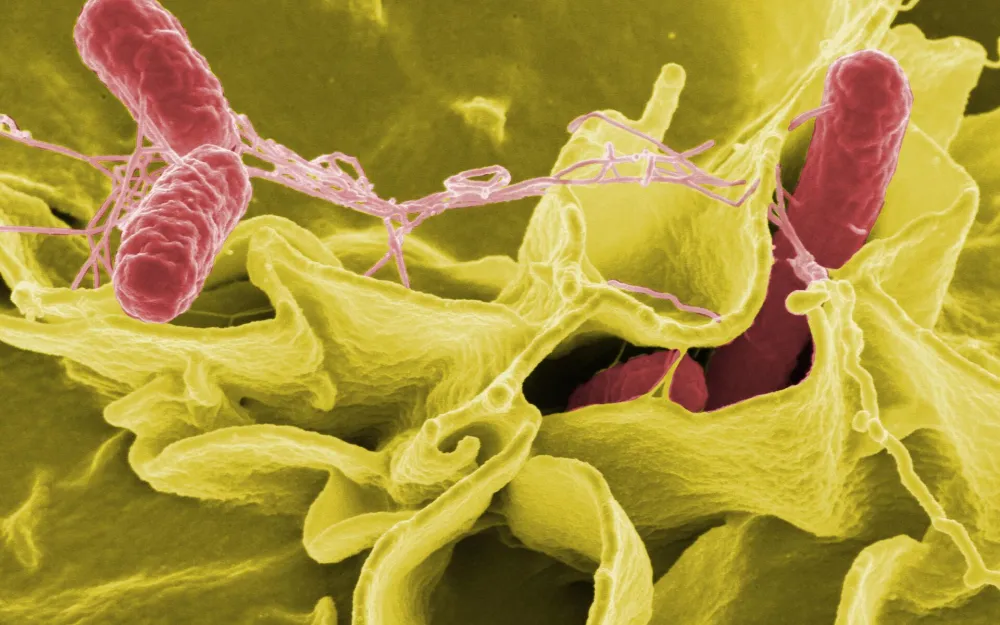
В центре внимания ученых были так называемые грамотрицательные бактерии. Среди них: кишечная палочка, сальмонелла, возбудитель пневмонии — источники почти 80 процентов инфекций. С большой вероятностью именно они развивают (и распространяют) устойчивость к антибиотикам. Причина — в дополнительной мембране, которая обеспечивает защиту от лекарств, а при разрушении вызывает сильную воспалительную реакцию, что может привести к сепсису.
"Долгое время считалось, что эти микробы вызывают инфекции только у детей старшего возраста, но теперь они заражают младенцев в первые дни жизни", — говорит один из соавторов, научный сотрудник Сиднейской школы общественного здравоохранения Фиби Уильямс.
Примечательно, что именно в учреждениях здравоохранения формируются наиболее опасные бактерии.
Что у нас
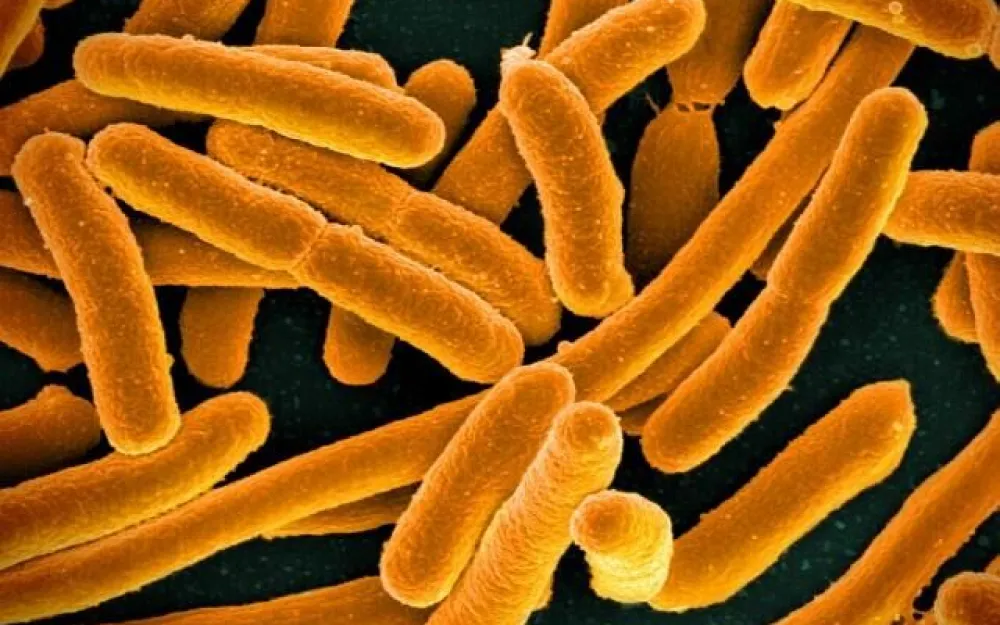
Так, к самым распространенным в России УПП-бактериям (также известным как МЛУ — микроорганизмы со множественной лекарственной устойчивостью) относятся возбудитель воспаления легких Klebsiella pneumoniae, кишечная палочка Escherichia coli и Acinetobacter baumannii — частый виновник внутрибольничных инфекций, таких как пневмония, заражения мочевыводящих путей и кровотока. Она же приводит к осложнениям после операций.
"Эти микроорганизмы опасны тем, что устойчивы не только к "простым" антибиотикам, но и к препаратам последнего резерва, что осложняет лечение и повышает риск тяжелых исходов", — отмечает Екатерина Суркова, кандидат биологических наук, руководитель научных коммуникаций медико-генетического центра Genotek.
По данным некоторых исследований, ежегодно в России умирают десятки тысяч пациентов из-за инфекций, вызванных устойчивыми патогенами. Однако точной официальной статистики нет.
Особая ситуация — с палочкой Коха, устойчивость которой также стремительно растет.
Советский "биореактор"
По данным 2023 года, примерно каждый 20-й пациент с туберкулезом в мире имеет штамм бактерии, устойчивый сразу ко многим противотуберкулезным препаратам. Для России проблема особенно актуальна.
"По распространенности устойчивого туберкулеза наша страна входит в пятерку мировых лидеров: в 2023-м на Россию приходилось порядка семи процентов всех зарегистрированных в мире случаев МЛУ-ТБ (первенство удерживала Индия — 27 процентов, остальные места занимали Китай, Индонезия и Филиппины)", — приводит данные Суркова.
По мнению некоторых ученых, особенности советской, а затем и российской медицины и пенитенциарной системы сыграли важную в роль в том, что опасная бактерия стала такой сильной.
"Ее отобрали путем неправильного применения препаратов. Причем даже понятно, где это произошло: в российских местах лишения свободы. Контингент не самый замечательный. Их начинают лечить, но курсом не пролечивают. Советский — а теперь российский — курс лечения туберкулеза очень долгий. То ли они сами не лечатся, то ли выходят на свободу и перестают за этим следить. Любая тюрьма или колония — просто в силу их устройства — это такой биореактор по отбору лекарственно-устойчивых штаммов туберкулеза", — объяснял в одном из недавних интервью эволюционный биолог Михаил Гельфанд.
Суркова описывает механизм приобретения устойчивости: когда больной прекращает пить препараты раньше срока или пропускает приемы, некоторые микобактерии остаются живыми и приобретают способность противостоять лекарству. Со временем формируется штамм, против которого обычные антибиотики перестают действовать эффективно.
Антибиотиковая опека
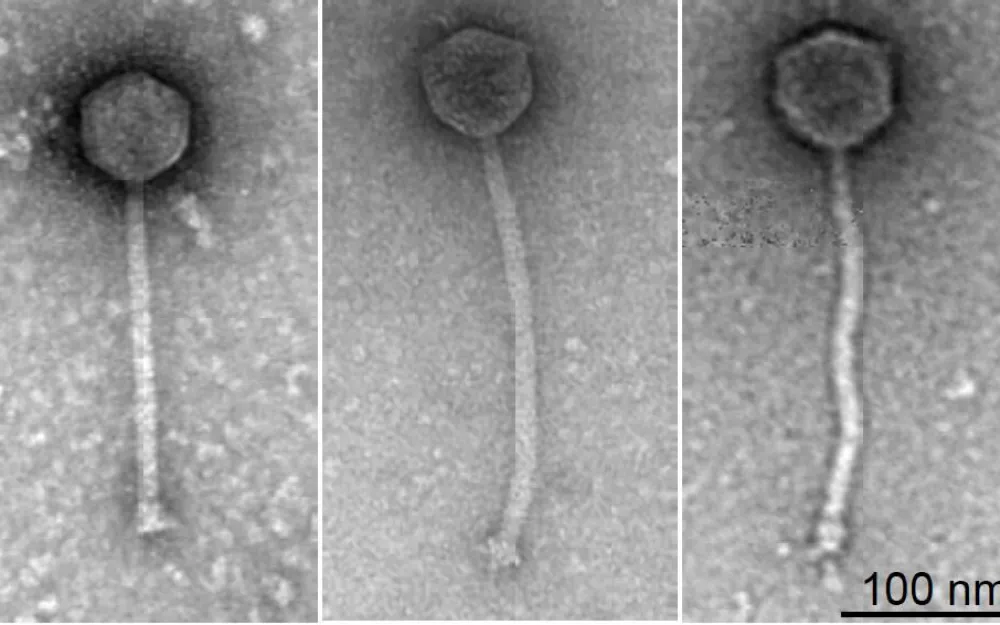
Надежного средства против МЛУ пока не придумали. Проблему пытаются решить с помощью новых вакцин (легче предотвратить устойчивую инфекцию, чем вылечить) или альтернативных методов лечения — например, бактериофагов, специальных вирусов, уничтожающих бактерии.
В России с УПП борются на государственном уровне. В 2017-м принята Национальная стратегия по предотвращению антимикробной резистентности. Важные направления: контроль за назначением и продажей антибиотиков (только по рецепту), разработка клинических рекомендаций, просвещение медицинских работников и населения. Также ведется микробиологический мониторинг через систему эпиднадзора, координируемую Роспотребнадзором и Минздравом.
Ограничивают и применение антибиотиков в сельском хозяйстве. Дело в том, что микробы в организме животных также могут стать УПП. Затем устойчивые бактерии попадают к людям — например, через мясо или через почву и воду, куда попадают отходы с ферм.
"Поддерживаются научные исследования по созданию новых препаратов и методов лечения. Кроме того, Россия участвует в международных инициативах ВОЗ и других организаций, действуя в рамках концепции "Единое здоровье" — она объединяет медицину, ветеринарию и экологию", — добавляет Суркова.
По ее мнению, к этому списку можно было бы добавить еще одну меру: внедрять в больницах программы "антибиотиковой опеки", или "антибиотикостюардства", чтобы обеспечивать правильный выбор, дозировку и продолжительность лечения.
Вклад в борьбу с УПП может внести каждый, считают врачи. "Для этого нужно пользоваться обычным, неантибактериальным мылом, влажными салфетками, вакцинировать себя и близких, соблюдать правила личной гигиены, правильно питаться, заниматься физкультурой и, главное, не назначать самим себе антибиотики", — говорит Константин Хоманов, терапевт, основатель мобильного приложения "Справочник врача".
Проблема антимикробной резистентности приобрела системный характер, угрожая основам современной медицины. Ее решение требует комплексного подхода — от глобальных государственных стратегий и научных прорывов до ответственного поведения каждого человека. В этой борьбе второстепенных участников нет.













Написать комментарий